„Semantische Interoperabilität“ ist das Zauberwort, wenn es darum geht, elektronische Patientenakten erfolgreich über die verschiedenen Sektoren des Gesundheitssystems zu führen und medizinische Daten nicht nur austauschen, sondern auch nutzen zu können. Ohne Semantik lässt sich Digitalisierung nicht gewinnbringend umsetzen. Darüber wird in Deutschland gerade breit diskutiert. Die Politik hat den Prozess angestoßen, Standards und einheitliche Computersprachen zu definieren. Auf Grundlage unserer ländervergleichenden Studie #SmartHealthSystems haben wir genauer geschaut, welche Bedeutung semantische Standards für das jeweilige Gesundheitssystem haben – und wie andere Länder Daten tatsächlich austauschen. Was Deutschland hier lernen kann: Unumgänglich ist, dass eine Behörde oder ein Kompetenzzentrum die Koordinierung übernimmt und dass die Akzeptanz klinischer Informationsstandards strategisch gefördert wird.
Unsere Studie #SmartHealthSystems hat in 17 EU- und OECD-Ländern den Stand der Digitalisierung von Gesundheitssystemen analysiert. Ein Ergebnis war, dass Länder, die sich bei der Semantik um Vereinheitlichung bemühen, im Ranking des Digital-Health-Index besser als andere abschnitten. Länder mit stark digitalisiertem Gesundheitswesen wie Kanada, Estland und Israel haben nationale sowie regionale Informations- und Terminologiesysteme geschaffen: Damit lassen sich Daten zwischen den verschiedenen Akteuren des Gesundheitswesens austauschen und in dessen jeweiligen Sektoren sinnhaft darstellen. Dieses Resümee hat uns veranlasst, die Ergebnisse von #SmartHealthSystems in Bezug auf semantische Standards und Interoperabilität gesondert auszuwerten.
Semantische Standards als Schlüssel sektorenübergreifender Digitalisierung
Semantische Standards ermöglichen – im Unterschied zu rein technischen Spezifikationen und Standards oder unstrukturierten Dokumenten (z. B. im PDF-Format) – eine weitgehend automatische Weiterverarbeitung und korrekte Interpretation von einem IT-System zum anderen, ohne dass das jeweilige Fachpersonal noch einmal händisch nacharbeiten muss. Man kann diese Terminologien mit einem Wörterbuch für Krankheiten und Symptome vergleichen, auf die sich internationale Experten geeinigt haben und die in verschiedenen Ländern angewendet werden. So wird sichergestellt, dass elektronische Patientenakten nicht bloß aus einem Freitext mit Notizen bestehen, sondern auch die medizinisch notwendigen Daten nach einem bestimmten Muster maschinenlesbar enthalten.
Der Begriff „Interoperabilität“ deutet es bereits an: Es geht um die Fähigkeit unterschiedlicher Systeme, möglichst nahtlos zusammenzuarbeiten. Sobald die Akteure des Gesundheitswesens – seien es Hausärzte oder Krankenhäuser – mit IT-Systemen arbeiten, die semantisch interoperabel sind, können sie die gesundheitsbezogenen Daten ihrer Patienten mit eindeutiger und präziser Bedeutung austauschen. Diese Interoperabilität ermöglicht es Ärzten nicht nur, elektronische Patientenakten mit anderen Ärzten zu teilen, sondern diese auch anhand einer speziellen medizinischen Terminologie zu strukturieren: sogenannte Artefakte (Objekte, Prozesse, Eigenschaften) liefern eine standardisierte Bedeutung von menschlichen Sprachausdrücken, welche innerhalb eines bestimmten Krankheitsbereichs verwendet werden. Einfach ausgedrückt: Erst eine einheitliche (vereinbarte) Semantik ermöglicht es, Daten auch inhaltlich zu interpretieren und somit überhaupt zu verarbeiten – eine zentrale Voraussetzung, um echten Mehrwert für die Gesundheitsversorgung zu schaffen.
Will man die sektorenübergreifende Digitalisierung des Gesundheitssystems voranbringen, ist ein maschinenlesbarer Austausch von Patientendaten zwischen allen Akteuren des Gesundheitssystems unerlässlich. Medizinisches Wissen in der Versorgung wird traditionell mittels klinischer Kodierungen ausgetauscht, dargestellt über Fachterminologien, um Informationen zu transportieren und sinnvoll zu übersetzen. Beispiele sind die „Internationale statistische Klassifikation der Krankheiten und verwandter Gesundheitsprobleme“ der Weltgesundheitsorganisation ICD (englisch: International Statistical Classification of Diseases and Related Health Problems), LOINC und SNOMED CT.
Viele Länder sehen inzwischen SNOMED CT (Systematized Nomenclature of Medicine-Clinical Terms) als einen Terminologiestandard an, der die Möglichkeit bietet, etliche semantische Interoperabilitätsprobleme zu lösen. Er stellt mit über 300.000 hierarchisch verbundenen medizinischen Konzepten und 800.000 fachsprachlichen Beschreibungen wohl die bedeutendste Terminologie dar, kaum vergleichbar mit reinen Klassifikationssystemen wie der aktuell gültigen Version ICD-10. Spätestens seit dem Abkommen mit der WHO-Klassifikationsfamilie im Jahr 2010 hat sich SNOMED CT im internationalen Terminologiegeschehen zu einer Art Gravitationszentrum entwickelt (z. B. konvergiert die kommende ICD-11 mit SNOMED CT).
Semantische Standards im Ländervergleich
Für den Ländervergleich haben wir aus der Studie #SmartHealthSystems die Daten des Bereichs „Semantik“ ausgewertet. Untersucht wurden:
- die regionale oder nationale Verfügbarkeit einheitlicher klinischer Terminologien als semantische Standards und deren Anwendung
- die Rolle von Digital-Health-Behörden bei der Verbreitung und Nutzung semantischer Standards
- der vorliegende Anteil strukturierter Gesundheitsdaten im gesamten Gesundheitssystem, jeweils regional oder national
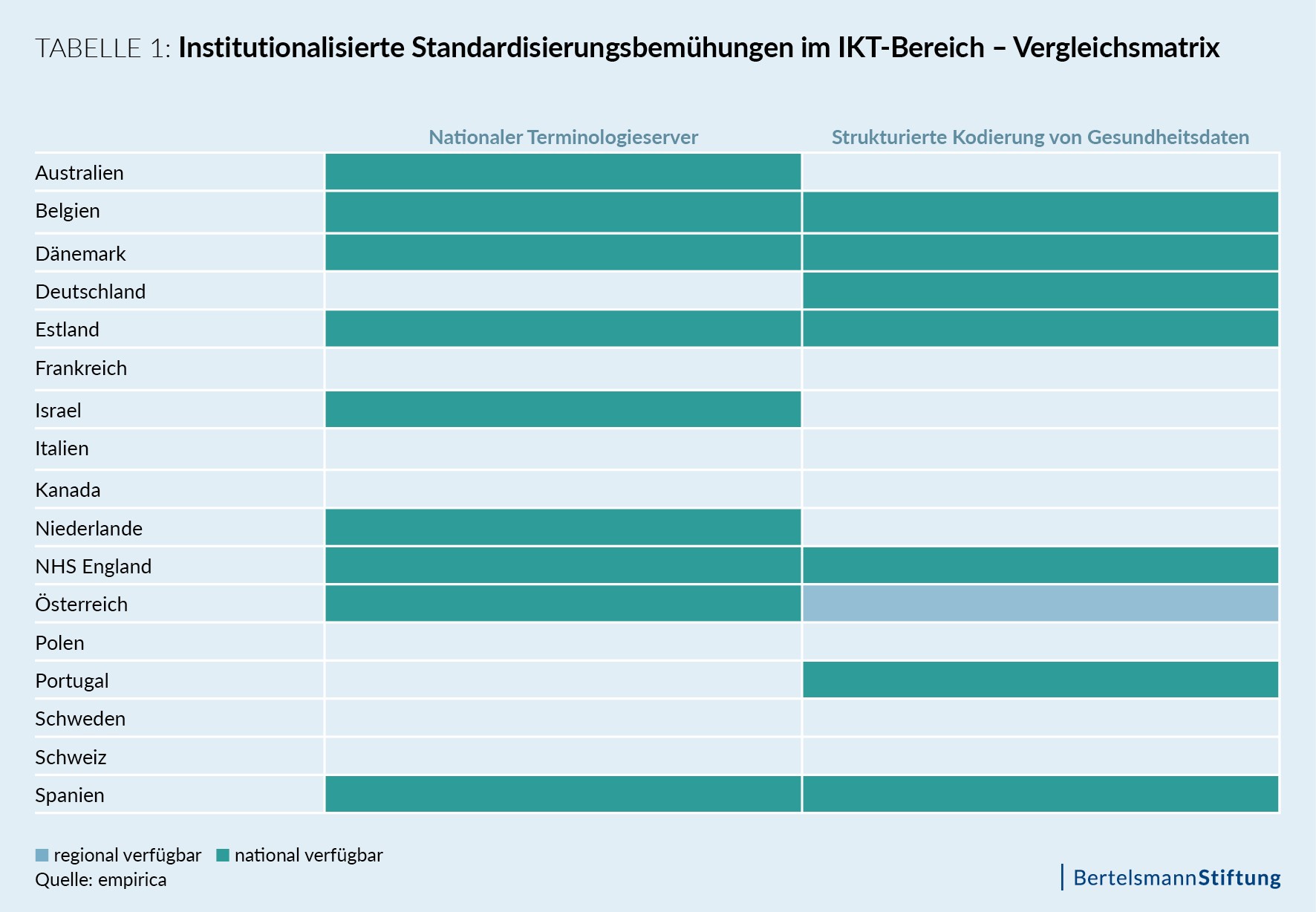
Aus der untenstehenden Tabelle 1 lassen sich die Schwierigkeiten beim Umgang mit semantischer Interoperabilität herauslesen: Hat ein Land einen nationalen Terminologieserver eingerichtet – und verfügt damit quasi über das technische und personelle Grundgerüst –, bedeutet das noch nicht, dass es auch semantische Standards einheitlich nutzt. Ein solcher Terminologieserver, der als nationale oder regionale öffentliche Infrastruktur dazu dient, alle Digital-Health-Terminologien zentral bereitzustellen, ist nur ein erster Schritt! Die nächsten Schritte sind meist langwierige Verfahren, in denen die lokalen Begriffe den Konzepten der Terminologie zugeordnet werden, das sogenannte Mapping – ein komplexer und personalintensiver Prozess.
Die Server sind jedoch eine wichtige Voraussetzung. Sie erlauben, Auskünfte zu geben zum Beispiel über medizinische Klassifikationen, genutzte Standardbegriffe, Konzepte und Entgeltsysteme. Der jeweilige nationale Terminologieserver fungiert als Übersetzungsmaschine: Die verschiedenen Kodierschemata der jeweiligen Softwarehersteller lassen sich damit automatisiert umwandeln, sodass digitalisiertes Wissen jederzeit verfügbar wird. In den meisten Ländern werden die Server vorrangig aufgebaut, um SNOMED CT zu nutzen. Letztlich soll es Ärzten möglich sein, Daten zu kodieren, ohne jemals einen Code zu sehen oder SNOMED CT verstehen zu müssen – dabei aber gleichzeitig die Qualität und Genauigkeit ihrer Patientendaten zu erhalten.
Nur Belgien, Dänemark, Estland, der NHS England und Spanien kodieren in Ansätzen und flächendeckend strukturiert Gesundheitsdaten in ihren nationalen Patientenakten und haben einen Terminologieserver eingerichtet. In Deutschland werden zwar Gesundheitsdaten strukturiert erhoben, etwa für die Verschlüsselung medizinischer Leistungen der GKV. Doch ein Terminologieserver, damit verbundene arztfreundliche Eingabemasken für ein elektronisches Patientenaktensystem – und letztlich von Versorgung, nicht von Abrechnung getriebene Standardisierungsbemühungen – fehlen bisher.
Die Akzeptanz semantischer Standards fördern: Digital-Health-Behörden
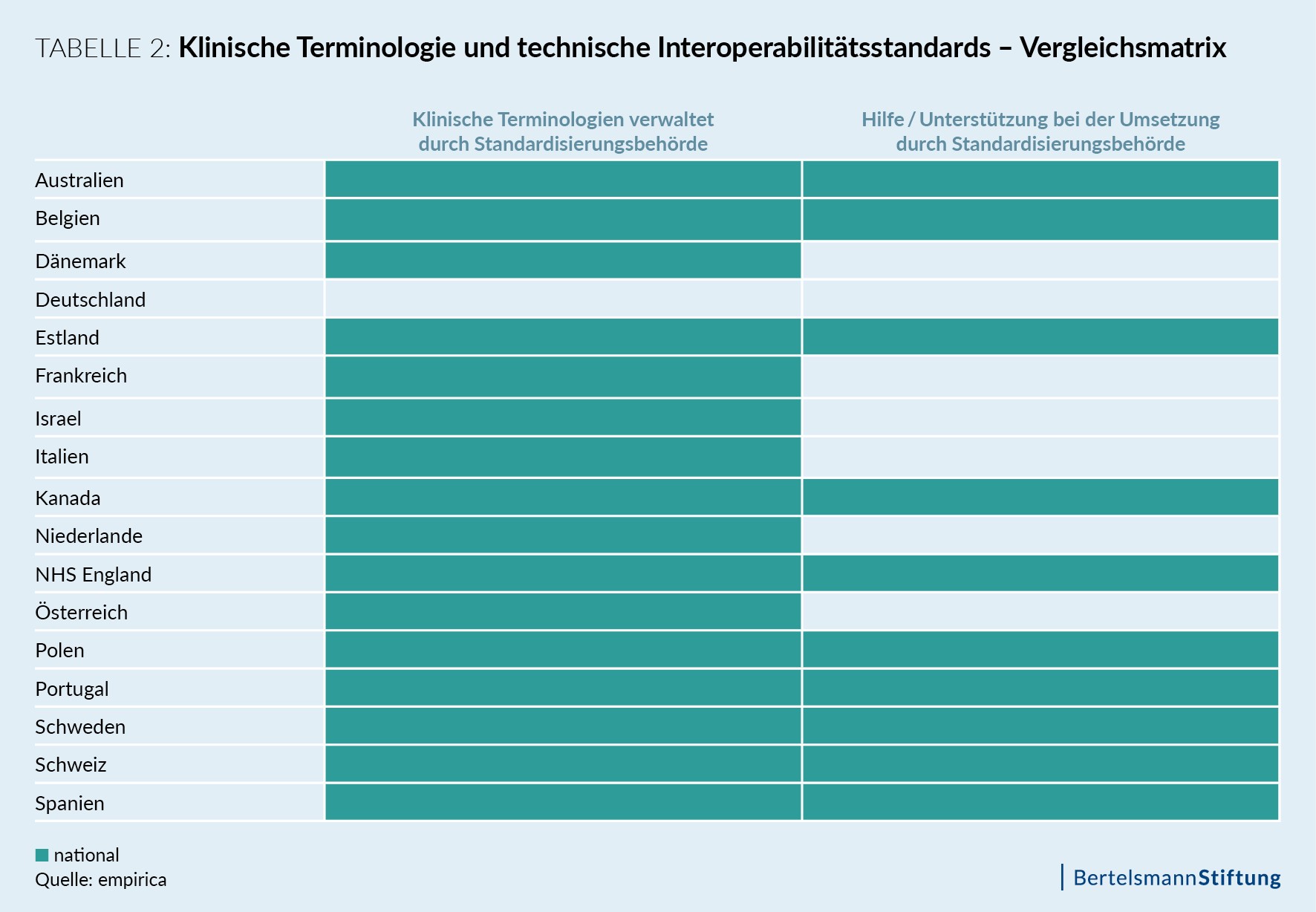
Das Ziel, semantische Standards bei der Digitalisierung des Gesundheitswesens zu verankern, lässt sich in allen in #SmartHealthSystems untersuchten Ländern finden. Dieser Prozess wurde in Deutschland allerdings gerade erst politisch angestoßen und steht daher hierzulande noch am Anfang. In den meisten Ländern gibt es eine Digital-Health-Behörde, dafür zuständig, entsprechende Standards für das Gesundheitswesen zu prüfen und vorzuschlagen oder teilweise sogar national vorzuschreiben. Alle Länder unserer Studie wollen, dass die einzelnen Versorgungsbereiche ihrer Gesundheitssysteme dieselben semantischen Standards benutzen, also wegkommen von kleinen Einzellösungen. Die Tabelle 2 gibt dazu den Überblick.
In Australien, Belgien, Kanada, England sowie in Polen, Portugal, Schweden, der Schweiz und Spanien verwalten die Behörden nicht nur die Standards, sondern bieten den Akteuren des Gesundheitssystems auch Unterstützung bei deren Einführung und Umsetzung. Die Umstellung auf den Einsatz semantischer Standards bringt anfangs einige Veränderungen im Arbeitsalltag mit sich und verlangt dem Gesundheitspersonal eine entsprechende Lernleistung ab. Daher ist es unerlässlich, die Akzeptanz für diesen Prozess strategisch zu fördern.
In vielen Ländern noch gering: Anteil strukturierter Daten am gesamten Datenaustausch
Die meisten Länder bemühen sich aktiv um semantische Interoperabilität und viele haben schon erhebliche Fortschritte gemacht. Trotzdem ist der Anteil semantisch klar strukturierter Gesundheitsdaten an der Gesamtmenge ausgetauschter Daten oftmals noch gering, wie Tabelle 3 zeigt. Das liegt an der fehlenden Einbettung von Semantik in die nationalen Interoperabilitätsstrategien – und schlicht an den Ressourcen, die zur Erstellung der Austauschformate bereitgestellt werden müssen. Nur in Israel, beim NHS England und in Schweden machen strukturierte Daten mehr als 75 Prozent des gesamten Datenaustausches aus. Die Werte für Österreich beziehen sich auf die neu eingeführte Elektronische Patientenakte ELGA, für die aber bisher nur wenige Funktionen freigeschaltet sind. Allerdings werden innerhalb dieser Funktionen strukturierte Daten ausgetauscht.
Ohne semantische Interoperabilität kein Nutzen bei Big Data und KI
Das heterogene Bild zeigt, dass viele Länder – so auch Deutschland – noch einen langen Weg vor sich haben, bis sie semantisch strukturierte Daten über die Sektorengrenzen ihres Gesundheitswesens hinweg nutzen können. Einerseits werden nationale Terminologieserver und Expertenwissen benötigt, andererseits müssen medizinische Daten auch in der Routineversorgung strukturiert kodiert werden.
Semantische Interoperabilität kann dann erfolgreich hergestellt werden, wenn es eine nationale Digital-Health-Behörde oder ein entsprechendes Kompetenzzentrum gibt, das die Anstrengungen eines Landes koordiniert. Darüber hinaus müssen semantische Standards im Alltag der Akteure des Gesundheitssystems ankommen. Hier gilt es, bei der Umsetzung Hilfsangebote zu machen und strategisch die Akzeptanz der Umstellung zu fördern. Letzteres bedeutet auch, allen Akteuren zu verdeutlichen, dass ohne semantische Interoperabilität Big Data und KI-Anwendungen nicht ihren Nutzen entfalten können.
Um den Bogen zum Anfang zu schlagen: Ohne Semantik führt eine elektronische Patientenakte sicher zu mehr Daten, aber nicht unbedingt zu einer besseren Behandlung.
Abonnieren Sie hier unseren Newsletter: